Pytanie
Jak leczyć biegunkę podróżnych? W jaki sposób prawidłowo zaopatrzyć pacjenta, który wybiera się w podróż? Które leki są rekomendowane w terapii biegunki podróżnych i jaka jest skuteczność kliniczna różnych leków dostępnych w obrocie aptecznym?
Krótka odpowiedź
Biegunka w podróży może dotknąć każdego, niezależnie od celu podróży, ponieważ jej przyczyny są różnorodne – od zmian diety po kontakt z patogenami. Nawet w przypadku niedalekich podróży np. samochodem pacjent powinien mieć przy sobie loperamid, który szybko łagodzi objawy biegunki i pomaga uniknąć zrujnowania wyjazdu.
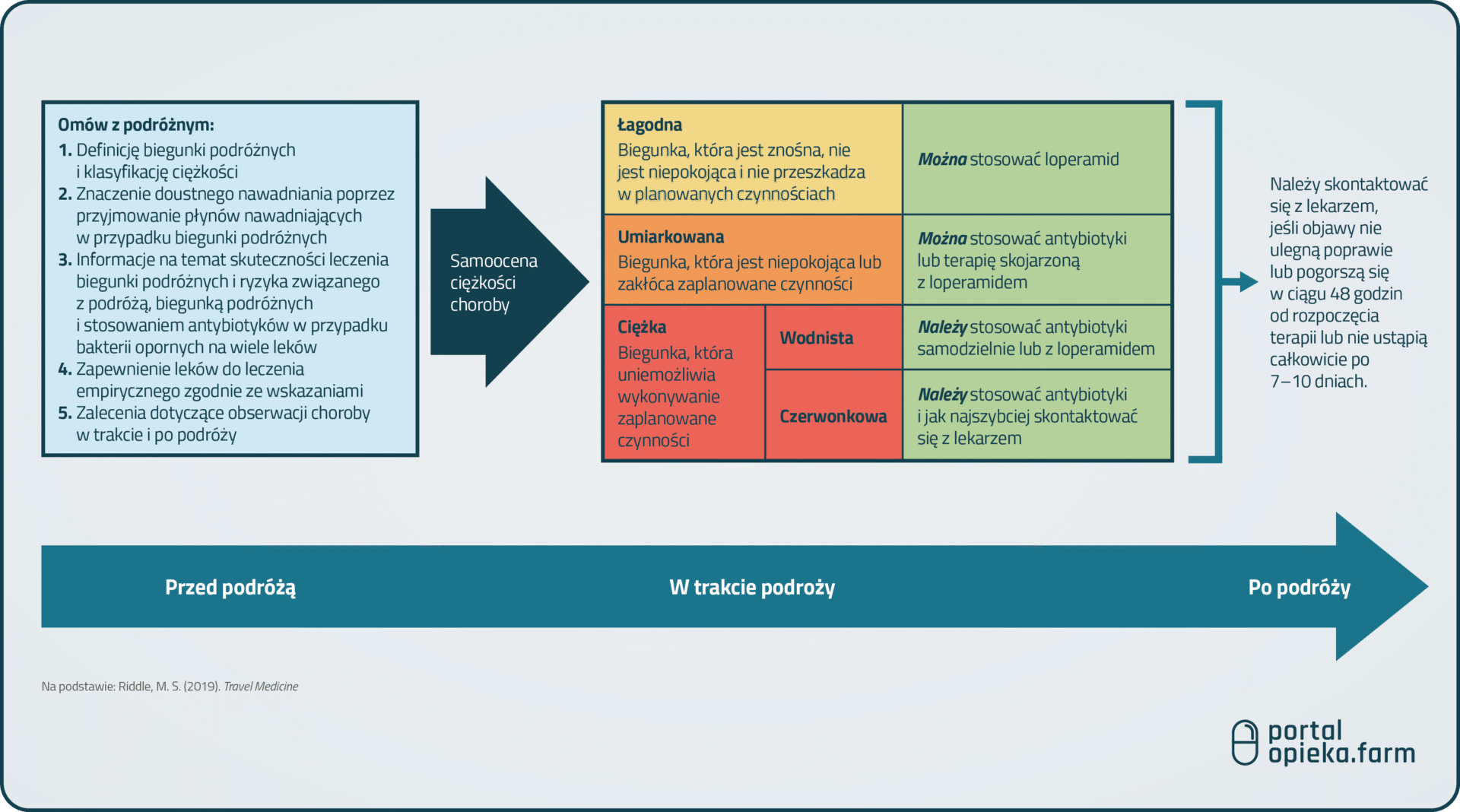
Kluczowe jest dostosowanie leku do rejonu podróży i indywidualnych potrzeb, aby zapewnić bezpieczeństwo i komfort. Jeśli jednak pacjent podróżuje do regionów o podwyższonym ryzyku, takich jak Azja Południowo-Wschodnia, Afryka Subsaharyjska, Ameryka Łacińska czy Bliski Wschód, powinien zostać zaopatrzony w odpowiedni antybiotyk. W zależności od destynacji i lokalnych czynników ryzyka może to być cyprofloksacyna, lewofloksacyna, ryfaksymina lub azytromycyna. Ważne jest też wyjaśnienie zasad samodzielnego leczenia, a w przypadku braku poprawy – konieczności konsultacji z najbliższym lekarzem. Ścieżka postępowania została opisana na Ryc. 1.[1]
Biegunka w podróży może wystąpić u każdego pacjenta, niezależnie od kierunku podróży (za granicę lub na terenie Polski). Dlatego każdemu pacjentowi, który planuje wyjazd, poleć loperamid. Jeżeli pacjent planuje podróż do krajów tropikalnych lub subtropikalnych (np. kraje azjatyckie i afrykańskie), istnieje ryzyko wystąpienia biegunki podróżnych. W takim przypadku powinien zaopatrzyć się również w antybiotyk (w zależności od rejonu, może to być: cyprofloksacyna lub lewofloksacyna, ryfaksymina lub azytromycyna).
Klasyfikacja biegunki podróżnych obejmuje postacie:
- łagodną – objawy dobrze tolerowalne, lekiem pierwszego rzutu jest loperamid (Stoperan),[2]
- umiarkowaną – objawy przeszkadzają w codziennym funkcjonowaniu, farmakoterapia powinna stanowić połączenie loperamidu z antybiotykiem,[3]
- ciężką – objawy uniemożliwiają normalne funkcjonowanie, farmakoterapia powinna opierać się na antybiotykach.[4]
Wyjaśnienie
Biegunka to stan charakteryzujący się częstymi, luźnymi lub wodnistymi wypróżnieniami, które mogą prowadzić do odwodnienia i dyskomfortu. Stosunkowo często występuje w trakcie podróży, utrudniając funkcjonowanie i psując plany wyjazdowe. Lekiem pierwszego wyboru w przypadku biegunki w podróży jest loperamid (Stoperan).
Szczególnym przypadkiem jest biegunka podróżnych. Występuje u osób wyjeżdżających do państw o niskim standardzie sanitarnym (np. Indie, państwa afrykańskie). Szacuje się, że dotyka ona około 40–60% podróżnych i jest najczęstszą dolegliwością związaną z podróżowaniem. Zasady postępowania w biegunce podróżnych w pewnym stopniu pokrywają się z leczeniem innych biegunek infekcyjnych. Kluczowe jest zapewnienie odpowiedniego nawodnienia pacjenta, najlepiej drogą doustną.[1] Ze względu na nasilenie objawów biegunka podróżnych może mieć łagodny, umiarkowany lub ciężki przebieg. W zależności od nasilenia należy zastosować odpowiednią farmakoterapię.
Patofizjologia biegunki podróżnych
Biegunka podróżnych rozprzestrzenia się głównie przez spożycie skażonej żywności lub wody, tzw. drogą fekalno-oralną. Czas, jaki mija od zakażenia do pojawienia się objawów, zależy od przyczyny: wirusy i bakterie powodują objawy po 6–24 godzinach, a pasożyty jelitowe – po 1–3 tygodniach. Mechanizm powstawania biegunki różni się w zależności od czynnika. W zależności od czynnika etiologicznego wyróżnia się dwa typy biegunki: niezapalną i zapalną. W przypadku niezapalnym jelita gorzej wchłaniają płyny, co przyspiesza pracę przewodu pokarmowego. W przypadku zapalnym dochodzi do uszkodzenia błony śluzowej jelit przez toksyny lub bezpośrednie działanie patogenu, co również prowadzi do mniejszego wchłaniania i częstszych wypróżnień.[5]
Loperamid w leczeniu biegunki podróżnych
Leki hamujące motorykę jelit przynoszą ulgę w objawach biegunki podróżnych i są skuteczną formą terapii. Syntetyczne opioidy, takie jak difenoksylat czy loperamid, zmniejszają częstość wypróżnień, co jest szczególnie pomocne dla osób podróżujących na długich trasach, np. samolotem lub autobusem. Loperamid wykazuje również właściwości przeciwwydzielnicze, ograniczając nadmierną utratę płynów i elektrolitów do światła przewodu pokarmowego oraz zwiększa napięcie zwieracza odbytu, przez co zmniejsza częstotliwość i liczbę wypróżnień, a więc jest skuteczny np. w przypadku biegunki podróżnych.[6] Stosowanie loperamidu w połączeniu z antybiotykiem zostało dobrze przebadane, nawet w przypadku inwazyjnych patogenów, choć jednoczesne ich podawanie może zwiększać ryzyko nabywania bakterii ESBL-PE.[6]
Według wytycznych postępowania w biegunce podróżnych, loperamid jest lekiem pierwszego wyboru.[3] Jego skuteczność znalazła potwierdzenie w badaniach klinicznych.[7][8][6]
Każdemu pacjentowi, niezależnie od kierunku planowanej podróży, poleć loperamid (Stoperan), który jako lek pierwszego rzutu powinien być stosowany w przypadku wystąpienia biegunki podróżnych.
Pamiętaj, aby udzielić odpowiednich informacji dotyczących dawkowania loperamidu. Dorosłemu zaleć początkowo 4 mg, a następnie 2 mg po każdym luźnym stolcu. Poucz pacjenta, aby nie przekraczał maksymalnej dawki dobowej 16 mg. Dodaj, że loperamid zaczyna działać już w ciągu jednej godziny od przyjęcia.
Można się spotkać z przekonaniem, że “hamowanie biegunki” jest szkodliwe, bo to zatrzymywanie toksyn w organizmie. Tymczasem w większości przypadków loperamid hamuje tylko nadmierną perystaltykę, a w charakterystyce leku jasno określono, kiedy faktycznie nie należy go stosować bez antybiotyku. Takie sytuacje to niedrożność jelit, ostre wrzodziejące zapalenie jelita grubego, ostry rzut krwotocznego zapalenia jelita grubego, rzekomobłoniaste zapalenie jelit, zwłaszcza związane z podawaniem antybiotyków o szerokim zakresie działania, ostra czerwonka z krwią w kale i przebiegająca z podwyższoną temperaturą ciała, bakteryjne zapalenie jelita cienkiego i okrężnicy.[9]
Łagodna biegunka podróżnych
Łagodną biegunkę podróżnych definiuje się przez objawy, które są dobrze tolerowane przez podróżnego i nie powodują zmiany zaplanowanych aktywności. W leczeniu objawowym, mającym na celu zmniejszenie liczby wypróżnień u pacjenta z 3–4 wodnistymi stolcami dziennie, jako lek pierwszego wyboru stosuje się loperamid. Zaleca się początkową dawkę 4 mg, a następnie 2 mg po każdym wodnistym stolcu, nie przekraczając 8 mg na dobę, przez maksymalnie 2 dni.[3]
Umiarkowana biegunka podróżnych
Umiarkowana biegunka podróżnych to stan, w którym objawy wymuszają zmianę zaplanowanych aktywności. Ważne jest, aby podczas wyjazdu pacjent wiedział jaka farmakoterapia pomoże mu w ograniczeniu objawów.
W przypadku biegunki podróżnych o umiarkowanym nasileniu, stosowanie loperamidu w monoterapii nie jest wskazane. Gdy dojdzie do rozwoju gorączki oraz pojawi się krew w stolcu, loperamid powinien być stosowany tylko razem z antybiotykiem.[1]
Przed wyjazdem pacjent powinien zaopatrzyć się w loperamid, a w przypadku wyjazdu do krajów tropikalnych lub o niskim standardzie sanitarnym, również w antybiotyk.
Dzięki swoim właściwościom farmakologicznym i szerokiemu spektrum działania przeciwbakteryjnego, obejmującemu bakterie Gram-dodatnie, Gram-ujemne, tlenowe i beztlenowe, rifaksymina jest obecnie uznawana za najlepszy antybiotyk nowej generacji w empirycznym leczeniu biegunki podróżnych.[1] Inne antybiotyki, które mogą być zastosowane w tym wskazaniu to fluorochinolony i azytromycyna.[4][3]
Ciężka biegunka podróżnych
Ciężką biegunkę podróżnych rozpoznaje się, gdy objawy uniemożliwiają całkowicie realizację zaplanowanych aktywności (pacjent nie jest w stanie opuścić pokoju). Każda biegunka czerwonkowa (stolce z dużą ilością krwi) jest uznana za biegunkę ciężką.
W leczeniu ciężkiej biegunki podróżnych wskazana jest antybiotykoterapia w monoterapii lub w połączeniu z loperamidem, a antybiotykiem pierwszego rzutu powinna być azytromycyna. W przypadku biegunki nieczerwonkowej można również rozważyć fluorochinolony lub ryfaksyminę. W terapii ciężkiej biegunki podróżnych może wystarczyć pojedyncza dawka antybiotyku.[4]
Przekaż pacjentowi, że w przypadku wystąpienia ciężkiej biegunki powinien rozpocząć samoleczenie antybiotykiem w monoterapii lub z loperamidem, ale w przypadku biegunki czerwonkowej i (lub) towarzyszącej gorączki powinien jak najszybciej skonsultować się z lekarzem w celu pogłębienia diagnostyki.
Biegunka czerwonkowa
Czerwonka charakteryzuje się oddawaniem stolców z widoczną krwią, czemu często towarzyszą nasilone objawy ogólne, takie jak gorączka. Ważne jest, aby wyjaśnić pacjentowi, że stolce o normalnym wyglądzie z niewielkimi smużkami krwi na papierze toaletowym mogą wskazywać na krwawiące hemoroidy, a niekoniecznie czerwonkę.[3]
W przypadku wystąpienia biegunki czerwonkowej oraz wodnistej biegunki z towarzyszącą umiarkowaną lub wysoką gorączką, azytromycyna jest lekiem pierwszego rzutu ze względu na podwyższone w takiej sytuacji prawdopodobieństwo zakażenia szczepami Campylobacter opornymi na fluorochinolony, Shigella spp., enteroinwazyjnymi E. coli, Aeromonas spp., Plesiomonas spp. lub Yersinia enterocolitica.[3][4]
Profilaktyka antybiotykowa a biegunka podróżnych
Starsze badania kliniczne wykazały, że profilaktyczne stosowanie antybiotyków zmniejszało ryzyko wystąpienia biegunki podróżnych aż o 90%. Jednak dla większości podróżnych potencjalne zagrożenia związane z ich przyjmowaniem – takie jak skutki uboczne, ryzyko zakażenia Clostridioides difficile czy rozwój oporności bakterii na antybiotyki – przewyższają korzyści. Profilaktyka antybiotykowa może być rozważana jedynie w wyjątkowych przypadkach, np. u osób z obniżoną odpornością lub poważnymi chorobami współistniejącymi, planujących krótkie podróże.[6]
Wybór antybiotyku do profilaktyki zmieniał się na przestrzeni lat wraz z rozwojem oporności bakterii. W przeszłości fluorochinolony były najskuteczniejsze w zapobieganiu i leczeniu bakteryjnych przyczyn biegunki podróżnych, ale obecnie ich skuteczność jest ograniczona ze względu na rosnącą oporność gatunków Campylobacter i Shigella. Dodatkowo fluorochinolony wiążą się z ryzykiem zapalenia ścięgien, zaburzeń rytmu serca (wydłużenie odstępu QT), oraz zwiększonym prawdopodobieństwem zakażenia Clostridioides difficile, dlatego obecne wytyczne odradzają ich stosowanie w profilaktyce.[6]
Probiotyki a biegunka podróżnych
Przed wyjazdem na wakacje pacjenci często proszą o polecenie jakiegoś probiotyku. Probiotyczne mikroorganizmy tworzą barierę ochronną w jelitach, rywalizując z patogennymi drobnoustrojami. Bariera ta utrudnia chorobotwórczym bakteriom zasiedlanie błony śluzowej jelita, co ogranicza ich namnażanie i rozwój. Ponadto niektóre szczepy probiotyczne mogą wiązać toksyny bakteryjne oraz zmniejszać wydzielanie wody i sodu do światła jelita. Dzięki temu mogą łagodzić przebieg i skracać czas trwania niektórych biegunek, w tym biegunki podróżnych.
Metaanaliza, obejmująca 12 randomizowanych badań, sugeruje, że probiotyki mogą być bezpieczne i skuteczne w zapobieganiu biegunki podróżnych, przy czym szczególne korzyści wykazano dla Saccharomyces boulardii oraz kombinacji Lactobacillus acidophilus i Bifidobacterium bifidum. Inny przegląd wskazał, że S. boulardii oferuje ochronę zależną od dawki w przypadku podróży do Afryki Północnej, natomiast Lactobacillus rhamnosus GG zapewnia ochronę na poziomie 12–45%. Z kolei metaanaliza pięciu randomizowanych badań nie wykazała żadnych korzyści płynących ze stosowania probiotyków.[10]
Zalecenia mówią o stosowaniu dwa razy dziennie, rozpoczynając suplementację 2 dni przed podróżą i kontynuując przez cały okres przebywania w regionie o podwyższonym ryzyku zachorowania.[1] Warto jednak pamiętać, że ze względu na niejednoznaczne wyniki, skuteczność probiotyków nie została w pełni potwierdzona w badaniach opartych na zasadach EBM.[6]
Nie ma jednak wystarczających dowodów, by zalecać stosowanie dostępnych na rynku prebiotyków lub probiotyków w zapobieganiu lub leczeniu biegunki podróżnych.[3]
Doustna terapia nawadniająca w biegunce podróżnych
Pamiętaj, że kluczowym elementem terapii każdej biegunki podróżnych, bez względu na jej nasilenie, jest zapewnienie pacjentowi odpowiedniego nawodnienia, szczególnie w tropikalnych i subtropikalnych warunkach środowiskowych, gdzie wysoka temperatura i wilgotność prowadzą do dużej utraty płynów. Wystąpienie biegunki może znacząco nasilić ryzyko odwodnienia organizmu [11]. Według zaleceń WHO powinno stosować się doustny płyn nawadniający o osmolarności równej 245 mOsm/l.
Poleć pacjentowi gotowy, złożony preparat do przygotowania płynu nawadniającego (Stoperan Elektrolity). Udziel również informacji odnośnie dawkowania – według wskazań producenta, zwykle po jednej dawce porcjami w ciągu pierwszych 3-4 godzin nawadniania.
Węgiel aktywowany a biegunka podróżnych
W aptece często możesz spotkać się z sytuacją, w której pacjenci proszą o węgiel aktywowany na biegunkę. Część z nich wybiera go ze względu na naturalne pochodzenie, część z polecenia osób, którym „pomaga”. Mimo ogólnego przeświadczenia o tym, że węgiel aktywowany jako środek adsorbujący leczy biegunkę, musisz wiedzieć, że jego skuteczność w biegunce nie znalazła potwierdzenia w badaniach klinicznych. Nie jest uwzględniony w żadnych wytycznych dotyczących terapii biegunki. Zarówno wytyczne Światowej Organizacji Gastroenterologicznej (WGO), jak i Amerykańskiego Towarzystwa Gastroenterologicznego (ACG) nie rekomendują stosowania węgla aktywowanego w leczeniu ostrej biegunki z powodu braku dowodów na jego skuteczność.[12]
Poucz pacjenta, że nie ma dowodów na skuteczność węgla aktywowanego w leczeniu biegunki podróżnych. Lekiem pierwszego wyboru w tym wskazaniu jest loperamid (Stoperan).
Nifuroksazyd a biegunka podróżnych
Nifuroksazyd cieszy się popularnością w profilaktyce i leczeniu biegunek. Jego skuteczność w tym schorzeniu nie znalazła jednak potwierdzenia w żadnych badaniach.
W 2016 i 2022 roku opublikowano badania (w 2016 roku badanie z randomizacją), porównujące nifuroksazyd jedynie z probiotykami. W obydwu badaniach podawano pacjentom nifuroksazyd w dawce 200 mg 4 razy dziennie. Wykazano w nich, że nifuroksazyd jest znacznie skuteczniejszy w leczeniu biegunek infekcyjnych, w tym biegunki podróżnych w porównaniu do probiotyków, ponieważ u pacjentów przyjmujących nifuroksazyd skrócił się okres unormowania konsystencji stolca.[13][14] Wyniki badania nie mają jednak żadnej wartości w kwestii farmakoterapii biegunki podróżnych, ponieważ probiotyki powinny być stosowane jedynie jako uzupełnienie terapii przeciwbakteryjnej, a nie jako pełna farmakoterapia biegunki. Dlatego też nie można na podstawie tego wnioskować, że nifuroksazyd skutecznie leczy biegunkę.
Nie polecaj nifuroksazydu jako alternatywy dla antybiotyków o potwierdzonej skuteczności. Nie pojawiły się żadne istotne badania, które potwierdzają zasadność jego stosowania w leczeniu biegunek o różnym podłożu.
Poza wspomnianymi badaniami, „dowody” na jego efektywność w leczeniu biegunki opierają się głównie na relacjach anegdotycznych i opiniach pacjentów typu „mnie pomogło”. Warto jednak zauważyć, że biegunka często ustępuje samoistnie, dlatego nie należy przywiązywać nadmiernej wagi do takich stwierdzeń.
Podsumowując, na każdy wyjazd polec pacjentowi loperamid (Stoperan). Jeśli leci w tropiki, zaleć dodatkowo antybiotyk. Każdemu pacjentowi możesz polecić też elektrolity i probiotyk.
Czytaj też: Stoperan


Piśmiennictwo
- Mach, T. (2011). Biegunka podróżnych. Gastroenterologia Kliniczna. Via Medica⬏⬏⬏⬏⬏
- Riddle M. S. (2018). Current management of acute diarrheal infections in adults. Polish archives of internal medicine, 128(11), 685–692. https://doi.org/10.20452/pamw.4363 ⬏
- Riddle, M. S., Connor, B. A., Beeching, N. J., DuPont, H. L., Hamer, D. H., Kozarsky, P., Libman, M., Steffen, R., Taylor, D., Tribble, D. R., Vila, J., Zanger, P., & Ericsson, C. D. (2017). Guidelines for the prevention and treatment of travelers’ diarrhea: a graded expert panel report. Journal of travel medicine, 24(suppl_1), S57–S74. https://doi.org/10.1093/jtm/tax026 ⬏⬏⬏⬏⬏⬏⬏
- Szymanek-Pasternak, A. (2020). Biegunka podróżnych – epidemiologia, etiologia, leczenie. Medycyna podróży w teorii i praktyce⬏⬏⬏⬏
- Dunn, N., & Okafor, C. N. (2023). Travelers Diarrhea. In StatPearls. StatPearls Publishing.⬏
- Centers for Disease Control and Prevention. (2024). Travelers’ diarrhea. Yellow Book: Health Information for International Travel. link ⬏⬏⬏⬏⬏⬏
- Lääveri, T., Sterne, J., Rombo, L., & Kantele, A. (2016). Systematic review of loperamide: No proof of antibiotics being superior to loperamide in treatment of mild/moderate travellers’ diarrhoea. Travel medicine and infectious disease, 14(4), 299–312. https://doi.org/10.1016/j.tmaid.2016.06.006 ⬏
- Leung, A. K. C., Leung, A. A. M., Wong, A. H. C., & Hon, K. L. (2019). Travelers’ Diarrhea: A Clinical Review. Recent patents on inflammation & allergy drug discovery, 13(1), 38–48. https://doi.org/10.2174/1872213X13666190514105054 ⬏
- USP Zdrowie. (2022) ChPL Stoperan⬏
- Giddings, S. L., Stevens, A. M., & Leung, D. T. (2016). Traveler’s Diarrhea. The Medical clinics of North America, 100(2), 317–330. https://doi.org/10.1016/j.mcna.2015.08.017 ⬏
- Milewska, J., Dereń, J., Korzeniewski, K. (2013). Biegunka podróżnych. Lekarz wojskowy⬏
- Wasielica-Berger, J. (2018). Ostra biegunka. Via Medica⬏
- Begovic, B., Ahmedtagic, S., Calkic, L., Vehabović, M., Kovacevic, S. B., Catic, T., & Mehic, M. (2016). Open Clinical Trial on Using Nifuroxazide Compared to Probiotics in Treating Acute Diarrhoeas in Adults. Materia socio-medica, 28(6), 454–458. https://doi.org/10.5455/msm.2016.28.454-458⬏
- Husic-Selimovic, A., Custovic, N., Sivac, N., Glamoclija, U., Sukalo, A., & Mehic, M. (2022). Nifuroxazide Has Better Efficacy Than Probiotic Treatment in Adult Patients with Acute Diarrheal Syndrome. Materia socio-medica, 34(4), 267–271. https://doi.org/10.5455/msm.2022.34.267-271⬏